详解人工髋关节翻修手术的诊疗策略
2020-06-20 文章来源:骨科在线 点击量:5137 我要说
来源:《人工髋关节翻修临床实践与思考》
主编:曹力 周勇刚
副主编:康鹏德 张晓岗
人工关节翻修术(revision of joint prostheses),国内最初曾称为修正术、翻修术等,它是指人体关节行人工关节置换术后,因各种原因出现松动、下沉、磨损、感染等改变,需再次手术进行新的关节置换手术而言。它不包括探查假体和无异常发现的手术。
翻修术的目的是为了缓解关节置换术失败而致的疼痛和功能障碍,改善关节功能,这可通过重新植入能够牢固固定的新假体及恢复(或基本恢复)关节的解剖形态而达到。
随着我国人口老龄化、骨科手术技术的进步及关节假体设计的改进,人工髋关节手术的适应证不断扩大,初次人工髋关节置换术的数量逐年增长,与之相对应的是人工髋关节翻修术的绝对数量及比重也不断增加,有统计显示翻修术目前已占到髋关节置换手术的18%~25%(图1-1-1)。相对于常规初次置换术,由于手术造成软组织瘢痕及骨质的缺损,髋关节翻修术在手术技术上更加复杂、困难,手术时间长且失血量多,而手术效果往往不及第一次手术。美国1997—2006年Medicare5%样本资料统计显示,感染率初次置换为1.3%,翻修为13.9%;翻修率初次置换为1.6%,而翻修患者为36.6%;此外术后感染、脱位、血栓形成、神经损伤、股骨骨折等并发症明显增加。因此髋关节翻修手术要求骨科医师必须具有丰富的临床实践经验,熟知各种手术入路及重建方法,而在此基础上准确地选择手术适应证,充分的术前评估,完善的术前计划是做好人工髋关节翻修术的前提也是最重要的一步。
适应证和禁忌证
广义来讲翻修手术的适应证是指通过翻修手术可以解决的各种原因引起的人工髋关节置换术后疼痛、功能障碍。它主要包括:无菌性松动、感染、反复脱位、伴有假体松动的假体周围骨折、假体断裂、髋臼内衬严重磨损、进行性骨溶解、双下肢严重不等长等,其中由于无菌性松动需行假体翻修手术的最为常见,占目前髋关节翻修手术总量的60%~70%。
人工髋关节翻修手术的禁忌证主要是:①严重的内科并发症使手术面临高风险;②持续或反复的顽固性髋关节感染;③髋关节周围软组织广泛受损及严重骨质缺损,翻修已经不可能恢复功能。 需要特别指出的是,对于因感染而需要进行翻修手术的患者,又分为一期翻修和二期翻修。一期翻修是指在同一次手术中取出感染的关节假体及所有异物,彻底清创,并再次植入新的假体。二期翻修是指首次手术取出所有异物,彻底清创,经过一定间隔时间后,第二次手术植入新的假体。二者最大的区别是:清创后,前者直接插入一个新的假体而后者先放入间隔垫,二期再放入新假体。
二期翻修是目前推崇和应用最广泛的方法,被认为是治疗晚期慢性人工全髋关节置换术后感染的“金标准”。二期翻修治愈率较高,文献随访报道可达到90%。缺点是需取出关节做关节成形,手术难度加大,治疗时间长,费用上升,若间隔时间较长还会造成软组织挛缩,骨丢失,术后功能恢复欠佳。目前对于手术时机的选择即二期翻修手术时间及抗生素的使用时间还存在争议。两次手术间隔时间过短感染可能未被完全控制,间隔时间过长虽可降低感染复发危险,但却使治疗时间延长,增加患者痛苦和治疗费用,术后功能恢复也不理想。一般认为清创取出假体后静脉应用6周抗生素后再二期翻修可以获得满意疗效。标准的二期翻修手术包括以下步骤:①取出假体、骨水泥,彻底清创;②使用含抗生素骨水泥间隔垫(spacer);③4~6周非胃肠道使用敏感抗生素;④植入新的人工假体。目前认为二期翻修适应证是:①晚期慢性人工全髋关节置换术后感染,周围软组织条件可;②未及时处理的术后早期深部或急性血源性感染(超过4周);③病原体对药物敏感;④医疗条件能满足需要;⑤能耐受多次手术。禁忌证:①持续或反复的病原菌不明确的顽固性髋关节感染;②髋关节周围软组织广泛受损及严重骨质缺损,翻修已经不可能恢复功能。
一期翻修优点是只需一次手术、住院时间短、治疗费用较低、瘢痕少、术后关节功能恢复较好等优势,但是,与二期翻修不同,一期翻修并不是在感染控制稳定的情况下实施的,所以有不能彻底清除感染的隐患,其治疗效果存在争议,文献报道也结果不一,因此目前并未被广泛应用,仅在欧洲部分医院应用较多。我们认为影响一期翻修感染控制成功率的重要因素很多,包括清创质量、细菌培养的阳性率、假体选择、抗生素的使用方法和患者自身条件等。然而,针对上述因素制订严格科学的治疗方案并遵循它,一期翻修同样可以取得与二期翻修相似甚至更高的成功率。以德国汉堡Endo klinik医院为代表,该院30多年来对超过85%的全髋关节置换术(THA)后感染患者均采用抗生素骨水泥型假体行一期翻修,取得了与二期翻修相似的成功率。Winkler等则采用非骨水泥型假体,辅以抗生素浸渍的同种异体松质骨移植,也取得了92%的感染控制成功率。作者所在医院自1997年以来对因感染而需要进行翻修手术的患者一般均采用一期翻修,中短期随访结果满意,成功率超过90%,长期结果有待进一步随访。一期翻修适应证与禁忌证:与二期翻修基本相同,但相同条件下如果患者不能耐受多次手术则更适于选择一期翻修,而对于患有自身免疫系统疾病或免疫能力低下的患者应慎重考虑,可视为一期翻修的相对禁忌证,必要时应选择二期翻修。
术前评估
明确有无翻修的适应证是一个复杂的决策过程。它需要首先评估各种因素,确定患者目前存在的问题,做出诊断,从而最终明确有无翻修的必要性,作出治疗决策。对于患者主诉的症状必须要查明原因,而且通过翻修手术可以解决。对于没有明确原因的症状盲目进行翻修手术,往往达不到预期效果,甚至加重原有症状,使问题复杂化。另一方面值得注意的是有无症状并不是考虑是否进行翻修手术的必要条件,有些情况下尽管症状不严重甚至没有症状,但如果不进行翻修术或者延迟翻修会增加翻修手术难度或不得不进行更为复杂的手术,那么这种情况下则是翻修手术的适应证,例如无症状的进行性骨溶解,即使假体固定良好,也应进进行翻修,更换内衬,对缺损处进行植骨,否则最终会导致严重的骨丢失,假体失败,翻修难度增加。
(一)病史询问与鉴别诊断
确定诊断是全髋关节翻修手术计划的第一步。一些髋关节置换失败的患者临床表现典型,例如反复脱位、假体周围骨折等,诊断相对容易,但还有一些患者临床表现并不典型,需要仔细询问病史、查体和辅助检查才能作出准确诊断,而获得患者术前准确而详细的病史对于鉴别诊断显得尤为重要,可以使医生缩窄鉴别诊断的范围,使后续的检查更有针对性。

髋关节置换术后疼痛的鉴别诊断
需行髋关节翻修手术的患者最常见的主诉是疼痛。髋关节置换术后疼痛的鉴别诊断可分为内源性因素和外源性因素。
医生应注意询问患者疼痛出现时间、部位、在什么情况下出现、严重程度及伴随症状,这有利于分析寻找引起疼痛的原因。疼痛出现的时间对于鉴别诊断很有帮助,如果患者从髋关节置换手术结束后就开始出现疼痛,则需要考虑术后早期感染或手术过程中假体不稳定的可能。如果患者在手术以后有一段时间的无疼痛期,然后无明显诱因再次出现疼痛,除了考虑最常见的假体无菌性松动外,还应考虑晚期感染的可能。疼痛部位、性质对于诊断也很重要。髋关节置换术后疼痛的部位通常局限在腹股沟、臀部、大腿或粗隆部位,少数情况下可放射至膝部,但很少低于膝关节。例如,假体松动是髋关节置换术后引起患者疼痛最常见的原因,其疼痛特点就与部位密切相关而且常常在活动时诱发或加重症状。腹股沟区疼痛是髋臼侧假体出现问题的典型症状。大腿前方或膝部疼痛,尤其是患者刚启动活动时最为明显,是股骨侧假体失败与松动的典型症状。
必须注意的是由于假体周围感染也常导致髋部疼痛,因此排除感染是所有翻修手术患者术前评估的重要环节。典型的感染根据病史及查体作出诊断并不困难,但对于症状不典型的隐匿性感染(如低毒性感染),尤其是实验室检查(血沉、C-反应蛋白)正常时,诊断往往较为困难,此时详细的病史询问有助于感染的诊断。假体周围感染患者疼痛特点一般是症状与活动无必然联系,呈持续性隐痛,即休息时也常伴有疼痛,表现为静息痛、夜间痛。部分患者伴有发热、夜间盗汗等伴随症状,使用抗生素可以缓解症状,而既往病史中有初次手术切口愈合延迟、口腔手术史或上呼吸道感染史等也提示感染的可能。
(二)体格检查
如果患者能行走,首先需要观察患者的步态。股骨假体松动的患者,负重时由于股骨柄在髓腔内微动,可以出现疼痛性保护步态,也叫辟痛步态。出现Trendelenburg步态提示存在外展肌功能障碍,例如股骨柄松动下沉会缩短外展肌有效力臂,导致 Trendelenburg步态。如果X线片上显示假体位置正常而且大转子完整,建议进行肌电图检查,确定外展肌是否存在去神经支配。如果存在外展肌功能障碍或缺失,则术后容易造成髋关节不稳定,发生脱位,这种情况下应考虑髋关节外展肌重建,也可考虑采用限制性内衬或大头假体。

大头假体
限制性内衬假体
其次检查患者先前的手术切口,并注意局部是否有皮温升高、红、肿、窦道及分泌物形成,这些体征都提示感染的存在。根据先前的切口设计大转子切口。多数情况下,由于翻修手术较复杂,一般选择后外侧入路,该入路对股骨、髋臼均能提供良好显露,并方便根据术中需要进一步扩大显露。虽然髋关节切口坏死比膝关节少见,但一般不应与第一个切口平行做第二个切口,尤其不应与后方切口平行。
接下来检查髋关节的主动与被动活动范围。很多髋关节的病变会造成不同程度的髋关节的活动受限。例如:如果髋关节部分或完全融合或髋臼内陷,会导致髋关节主动与被动活动范围均明显受限甚至消失;如果髋关节假体松动时,患髋被动内外旋转、屈曲或轴向叩击时,常可诱发疼痛;如果患髋抗阻力外展受限并伴有大转子处疼痛及压痛,应注意有无大转子滑囊炎。
下肢长度检查是翻修术前体格检查必须而且重要的一个步骤。翻修手术时很多患者存在患肢短缩,需要进行下肢延长。如果下肢延长超过4cm时,应考虑到术后有可能发生神经麻痹、血管危象的问题。
(三)影像学评估
1. X线片
X线平片对评估翻修患者是很关键的部分,也是制订适宜的术前计划的基本要求。标准的术前放射学评估应包括以耻骨为中心的骨盆前后位片,患侧髋关节的侧位片。必要时还可拍下肢全长片。X线片的质量要有保证,应达到能评估骨、骨水泥、假体之间界面的细微改变或能辨别提示感染的骨膜反应,质量不佳的X线片通常会导致对骨丢失程度估计不足,因为较薄的骨皮质与附近的骨水泥不容易区分。患侧髋关节的前后位片、侧位片应足够长以评估股骨峡部和骨干的完整性,而这些部位在翻修时常是假体固定所达到的部位(侧位片还应能很好显示股骨干前弓,以便在模板测量时评估假体远端是否与其不匹配而导致穿孔的风险;对于骨水泥假体拍片长度还应包含远端的骨水泥塞)。X线平片评估重点应注意以下几个方面:
(1) 骨缺损的评估:
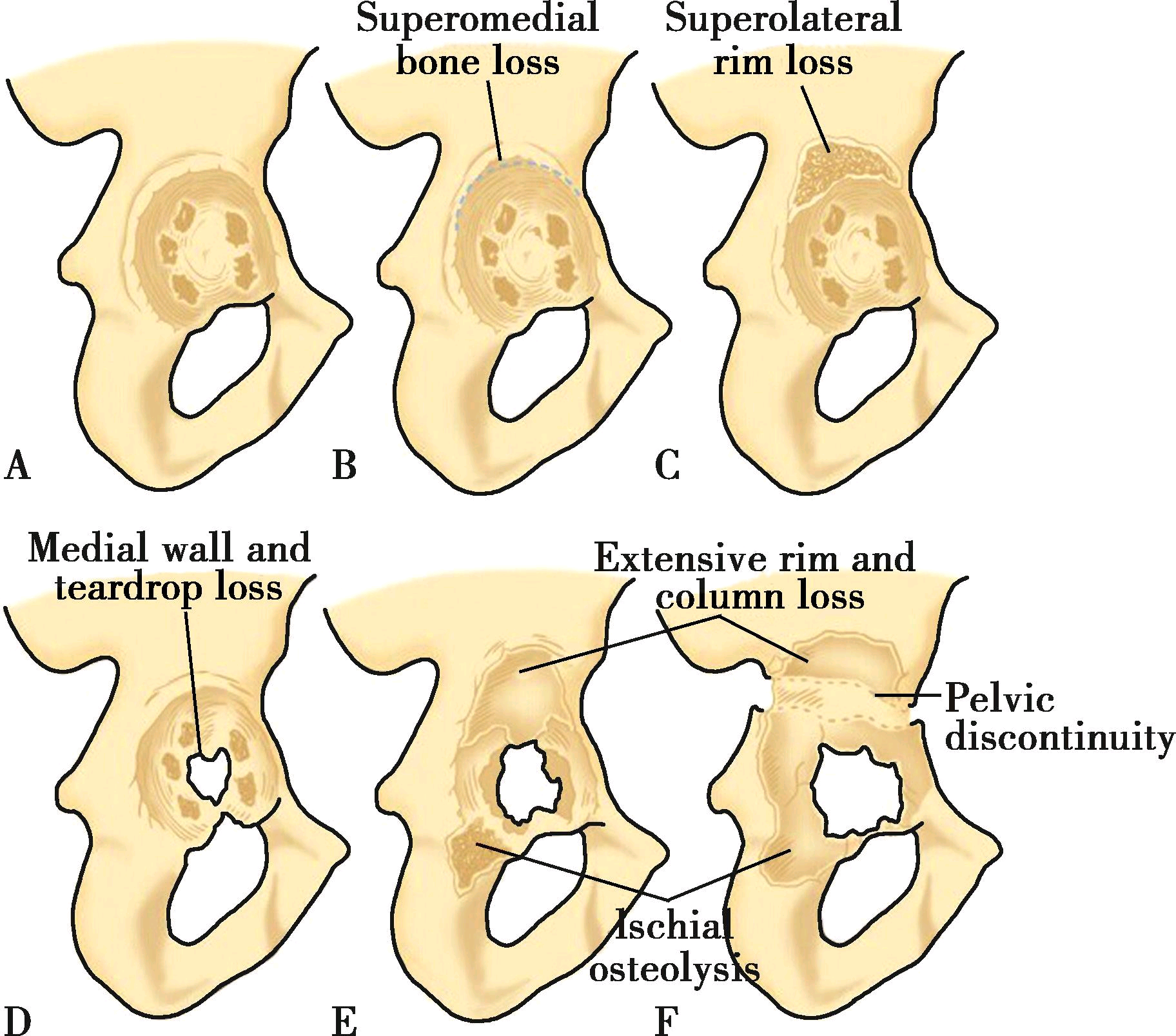
髋关节翻修术术前计划核心部分之一就是根据术前放射学评估对于髋臼、股骨的骨缺损进行分类评估,它对指导医生选择合适的重建方案非常有用。关于骨缺损的分型及相关重建方案在本书第四章有详细描述,在此就不予以赘述,仅简单介绍一下临床常用骨缺损分型。
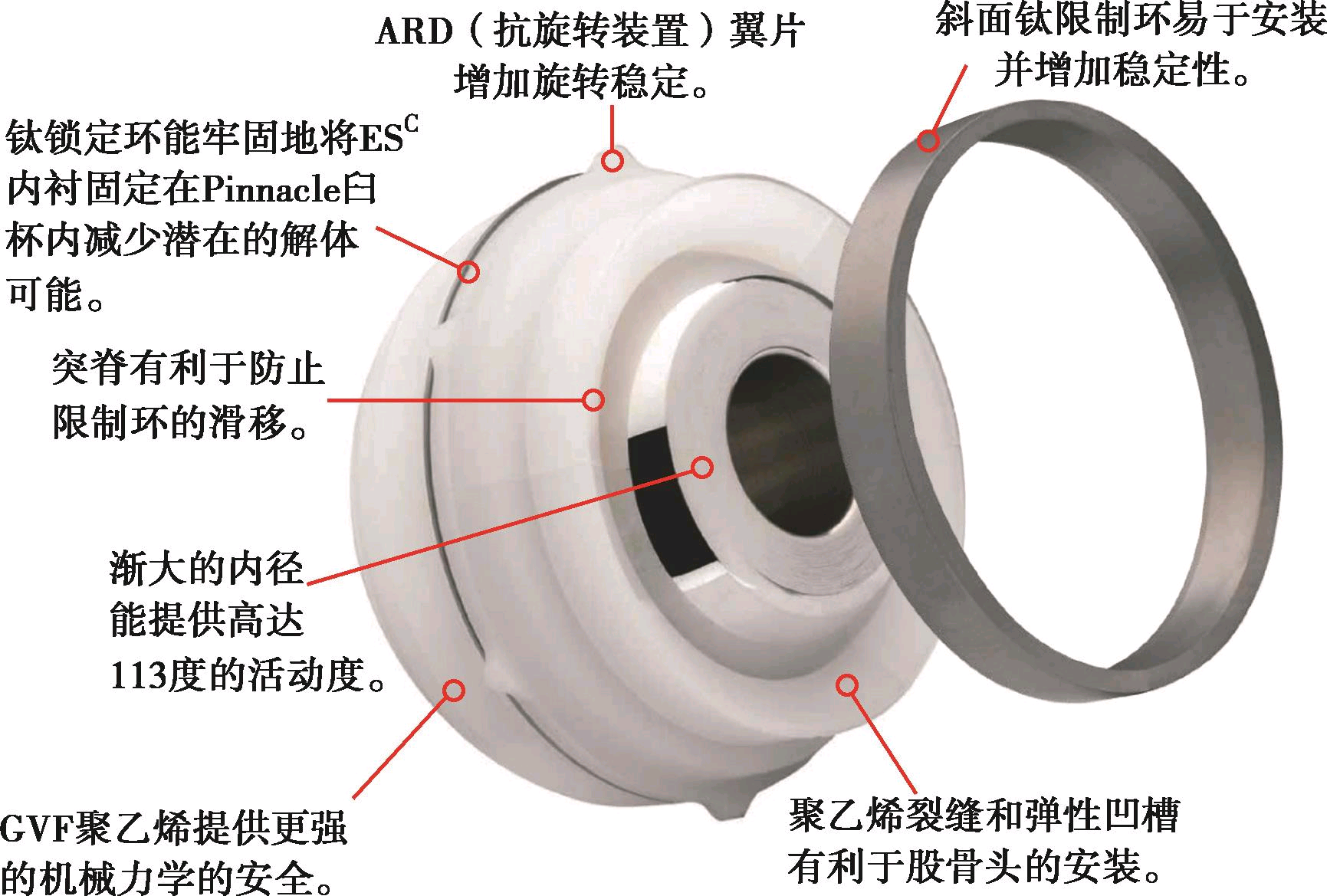
髋臼骨缺损的分型:根据采用的翻修方法不同,产生了很多种骨缺损的分型方法,但是AAOS分型和Paprosky分型使用的人最多。AAOS分型分为Ⅰ型:节段性缺损;Ⅱ型:腔隙性缺损;Ⅲ型:混合性缺损;Ⅳ型:骨盆中断;V型:关节固定。但是这种方法比较繁琐,对使用生物臼杯翻修指导意义不大,在打压植骨翻修中使用较广,但是单纯使用无法了解骨缺损的严重程度。而Paprosky分型方法使用人数逐渐增加,对使用生物压配臼翻修有直接的指导作用,分型比较细致,通过对泪滴、坐骨、Kohler线是否有骨溶解及是否有髋臼上移来判断髋臼前壁、后壁、内壁以及上壁的是否有骨缺损及严重程度。
Paprosky髋臼缺损分型
A. Ⅰ型;B. ⅡA型;C. ⅡB型;D. ⅡC型;E. ⅢA型;F.ⅢB型
Paprosky分型将髋臼骨缺损分为三型:Ⅰ型:很小的骨溶解和移位,杯与骨接触大于90%;ⅡA型:向上移位小于3cm,臼内壁完整,边缘完整,轻度坐骨溶解,Kohler线完整,杯与骨接触大于70%;ⅡB型:向上移位小于3cm,臼内壁完整,边缘部分缺损,杯与骨接触大于70%;ⅡC型:向上移位小于3cm,臼内壁缺失,边缘不完整(<30%),杯与骨接触大于70%;ⅢA型:向上移位大于3cm,前后柱缺损,内壁缺失,骨缺损在10点~2点,杯与骨接触40%~70%;ⅢB型:向上移位大于3cm,严重前后柱缺损,内壁缺失,骨缺损在9点~5点,杯与骨接触小于40%,可有骨盆不连续。
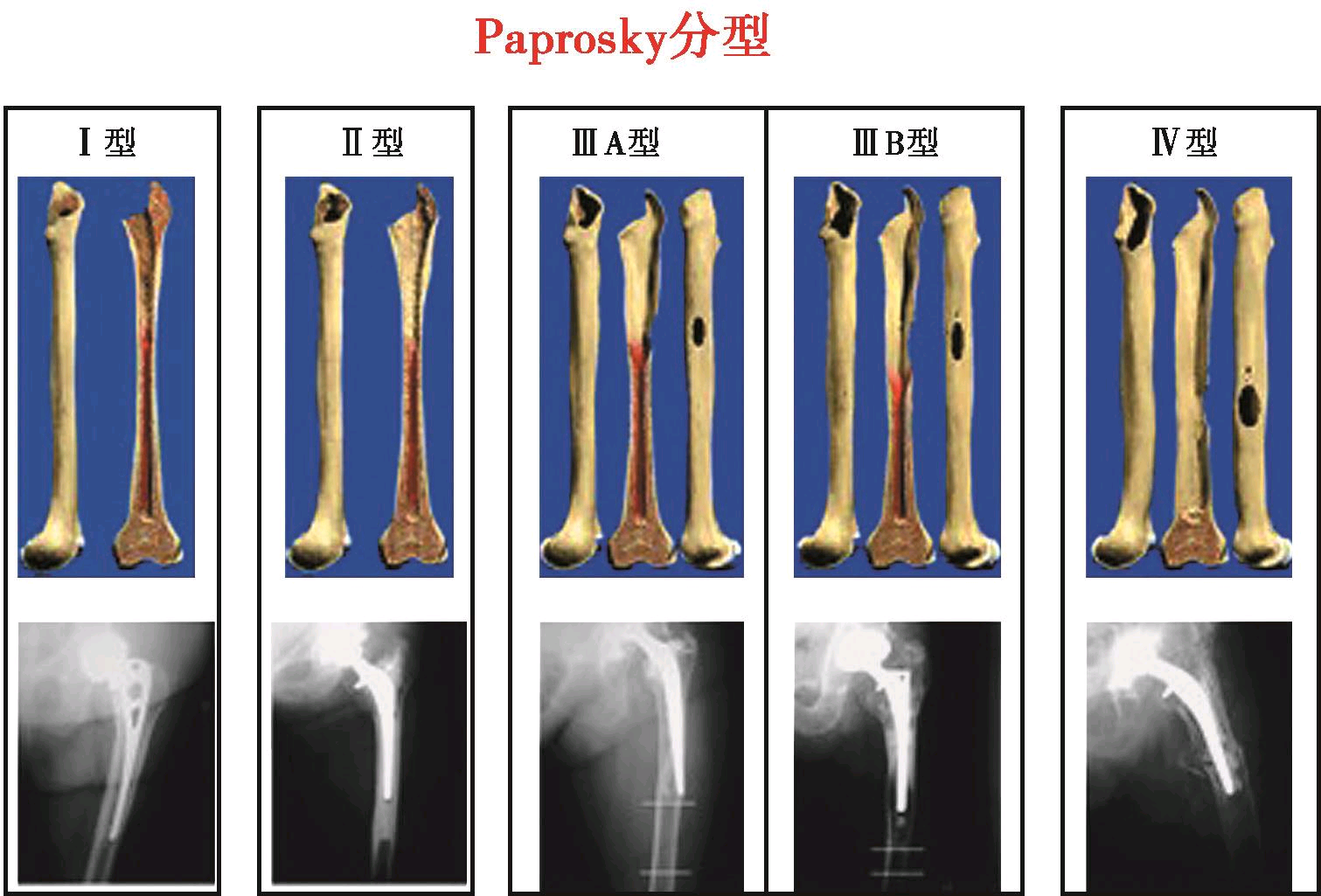
股骨骨缺损Paprosky分型
Paprosky分型将股骨骨缺损分为四型:Ⅰ型:干骺端松质骨股骨骨缺损分型常用的有Paprosky分型、AAOS分型、Mallory分型及Endo-Klinik分型等。其中Paprosky分型在文献中引用最为广泛,其优点是比较简单易记,对治疗方案的选择提供了明确的参考意见,并且有助于判断预后,可靠性(即重复性)较好。有少量丢失而骨干及峡部皮质完整无缺损。Ⅱ型:干骺端骨质广泛丢失但骨干及峡部皮质完整无缺损。Ⅲ型:干骺端有严重的骨丢失而股骨干也有骨缺损。根据股骨峡部能够用于固定的骨量又进一步分为ⅢA型和ⅢB型,ⅢA型指股骨干峡部可用于远端固定的完整皮质骨超过4cm,ⅢB型指股骨干峡部可用于远端固定的完整皮质骨少于4cm。Ⅳ型:干骺端及骨干广泛骨丢失,皮质变薄,股骨髓腔变宽膨大。
(2)假体松动的评估:
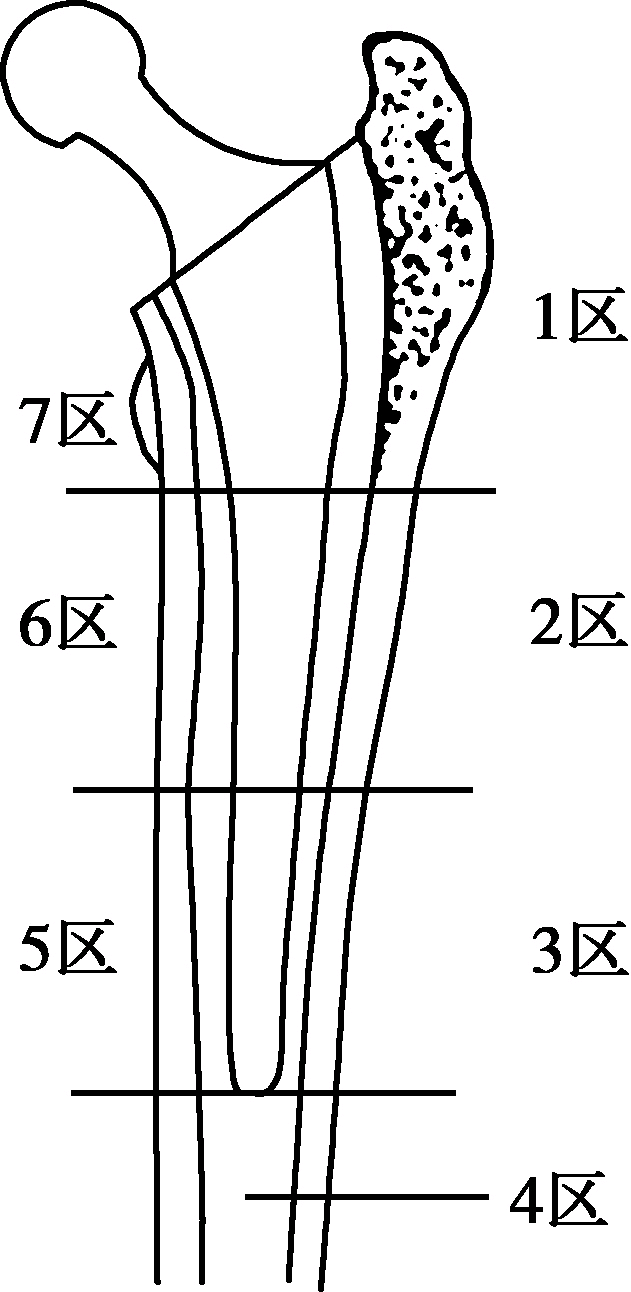
股骨假体Gruen 7区域

Delee和Charnley将髋臼分为三个区
假体松动的判定标准目前仍有争议,拍摄系列X线片与既往X线片对比观察评估已证明在判定假体移位或松动方面特别有用。根据Gruen的描述,股骨假体及其相关的界面被分为7个区域,内侧与外侧各3个区,柄尖端1个区;Delee和Charnley将髋臼分为三个区。以股骨头中心点为中心,作水平和垂直线,即将髋臼分为上(Ⅰ)、内(Ⅱ)及下(Ⅲ)三个区域。
①髋臼假体松动:
骨水泥固定髋臼假体在连续X线片上可观察到的变化包括以下方面。①骨水泥周围部分或全部出现骨吸收以及吸收区宽度增加,术后超过6个月,如果宽度达2mm以上并且仍在进展,则尤为明显。②骨水泥块及假体臼杯向上方或内侧突入骨盆,伴有髋臼内壁骨皮质的骨折。③臼杯外展角或前倾度数改变,表明假体已移位。④股骨头表面与臼杯周围金属丝的距离减小,表明臼杯已磨损。⑤臼杯及骨水泥折断。⑥髋臼内骨水泥周围可见宽度达2mm的透光带,分布于1个或多个分区,伴有或不伴有硬化线(如果三个分区都存在宽度达2mm以上透光带,表明髋臼假体已松动,对这一点意见是一致的。如果在一个或两个分区内存在某种程度的透光带,假体是否松动应根据透光带宽度是否进行性增加,以及髋部是否有疼痛来确定)。髋臼假体松动很少发生于杯-骨水泥界面,这与股骨假体松动常发生于柄-骨水泥界面不同。与股骨假体松动相比,髋臼假体松动更像是一个生物过程而不是一个机械过程。非骨水泥固定髋臼假体松动的评估目前还没有太好的方法,但是如果在连续X线片上如观察到非骨水泥固定髋臼假体位置发生改变、螺钉断裂、金属杯壳断裂则是假体发生松动的明确证据。与骨水泥型髋臼假体相比,评估非骨水泥固定髋臼假体松动最大的区别是分布于1个或多个分区透光带的存在并不一定意味着假体松动。绝大多数病例研究均报告,非骨水泥固定髋臼假体周围不同程度地存在透光区,其意义还有待确定,但有一部分病例是由于磨损碎屑引起的骨溶解所造成的透光带,此时应注意观察是否为进行性骨溶解及内衬磨损程度。
②股骨假体松动:
目前骨水泥假体松动的判定标准常用的是Harris提出的标准,他将骨水泥假体松动分为三类:①松动——假体移位或骨水泥断裂;②高度可能松动——包绕整个骨水泥-骨界面的连续透亮线;③可能松动——透亮线占骨水泥-骨界面的50%~99%。非骨水泥假体松动的判定标准常用的是Engh提出的标准:①骨长入稳定型——表现为假体多孔涂层周围无与其平行的反应性硬化线,并且骨内膜新骨与多孔涂层之间接触形成“点装焊接”(spot-welds),即X线致密区;②纤维长入稳定型——表现为假体多孔涂层周围出现与其平行的反应性硬化线,但无进展扩大、无假体移位;③不稳定型——表现为假体下沉或内翻、外翻、倾斜移位,晚期多孔涂层表面颗粒有脱落。判定非骨水泥假体松动较为困难,除了系列X线片对比观察外,观察假体柄尾端髓腔内有无“骨性基座”(pedestal)形成也有助于判定假体的稳定性。这是因为有些非骨水泥型假体若未获得骨长入型的坚强固定时,会有负荷通过柄的末端传递到股骨而刺激该部位髓腔内形成“骨性基座”,常见于纤维长入型及不稳定型,而当假体柄尾端与“骨性基座”之间出现非线性反应性透亮区时,需高度怀疑假体松动。
需要强调的是,鉴别机械性松动与感染性松动至关重要,若出现有明显的骨吸收,内骨膜面出现扇形改变、骨膜增厚,就应怀疑为感染性松动。此外还应注意观察假体的位置,例如当盆腔内出现骨水泥或髋臼假体显著突入盆腔时,可能需要进行血管造影,明确其与盆腔内血管的位置关系,以便于评估术中取出假体或骨水泥时损伤血管的风险。
(3)原有假体类型的评估:
术前应通过X线片辨认假体部件,还要确定部件的位置是否正确,内衬磨损程度等。例如,髋臼侧假体固定和位置良好,翻修术中可以仅更换内衬来处理聚乙烯磨损和骨溶解,但前提是手术医生能够获知相关公司假体信息从而准备好合适的组配内衬,当原有手术记录或假体相关信息无法获得,通过X线片辨认原有假体的类型就显得尤为重要;此外,通过X线片分析假体的形状及其表面的特点,对于术中顺利取出假体及骨水泥也很有帮助。
2. CT
术前可通过CT尤其是三维CT更加直观准确地了解骨缺损的程度和类型、假体安放位置与角度。虽然有时金属反射伪影会有影响,但现代的CT技术已经很大程度上减少了这种影响,它有时可以帮助发现隐匿的骨缺损。
3. ECT
放射性核素全身骨扫描(ECT)并不是必须要作的检查。主要用于诊断松动,但在假体植入后6~10个月,由于假体周围骨改建仍可以阳性,此时做ECT意义不大。置换手术一年以后可以考虑做ECT。传统的99m锝核素扫描敏感性及特异性仅60%左右,而且对于出现假体松动的患者,无法区分是感染性松动还是无菌性松动。111铟自体白细胞骨扫描是检测中性粒细胞介导的炎症反反应最敏感的手段,是现有放射性核素骨扫描中准确度最高的结果,敏感度90%左右,阴性预测值90%~100%,但阳性预测值仅75%,这可能与111铟无法分辨标记感染产生的急性炎性白细胞和骨溶解致无菌性松动等产生的慢性炎性白细胞有关。因此由于有一定的假阳性率,当111铟自体白细胞骨扫描阳性时并不能确认感染,它有可能是非感染因素导致的炎性白细胞增多,但是正常或阴性的核素扫描结果对于假体关节感染有可靠的阴性预测价值,阴性结果强烈预示可排除术后感染。
(四)实验室检查
询问病史、体格检查和影像学检查后应该进行实验室检查来建立或明确诊断。术前常规进行血液检查,评估人工髋关节相关的感染可能。血红蛋白、血细胞比容和平均血细胞比容可以反映贫血情况营养不良面临感染的风险较高,术前应尽可能纠正。血清总蛋白、球蛋白和前白蛋白以及转铁蛋白可以评估术前营养状况。白细胞计数(WBC)对于评估人工髋关节感染并不可靠。红细胞沉降率(ESR)是非特异性感染的标志,一般不合并其他疾病的情况下,人工髋关节术后2~3月恢复正常。C-反应蛋白(CRP)是急性阶段反应物,通常在手术后数小时内增高,术后2~4周恢复正常。如超过这个时间,ESR、CRP仍升高,则应分析原因,排除其他疾病的情况下,应考虑感染的可能性。如果根据临床和影像学检查以及血清学结果高度怀疑髋关节感染时,术前应进行关节穿刺抽吸检查以排除深部感染,抽出液体进行涂片定量分析及细菌培养,这是诊断术后感染及指导抗生素选择的最有效方法。穿刺前应停用抗生素2周,细菌培养应厌氧、需氧都培养,培养时间可延长至10~14天,这种培养方法可明显提高阳性率。穿刺的结果应结合病史、查体和ESR、CRP进行综合判断。2011年美国肌肉骨骼感染协会推荐了一个新的假体周围感染(periprosthetic joint infection,PJI)诊断标准,有助于我们诊断感染,即:①有与假体相通的窦道形成,或②至少两个单独从感染假体关节提取的组织或液体标本中培养分离出同一种病原菌,或③符合以下六条标准中的4条:ESR和CRP升高;关节液白细胞计数升高;关节液中性粒细胞百分比(PMN%)升高;受累关节有脓液形成;假体周围组织或液体培养分离出微生物;假体周围组织病理检查发现在5个高倍视野(×400)中,每高倍视野有5个以上中性粒细胞。关于感染时ESR、CRP和PMN%的具体升高数值文献报道并不一致,究竟采取什么样的标准诊断感染此前一直都有争议,为此全球骨科界治疗人工关节感染的专家2013年在美国费城达成共识,当ESR>30mm/h,CRP>10mg/L,PMN%>80%,关节液WBC计数>3000/μL时考虑慢性髋关节假体周围感染;当CRP>100mg/L,PMN%>90%,关节液WBC计数>10 000/μL时考虑急性髋关节假体周围感染,急性感染时ESR数值没有参考意义。
(五)模板测量
模板测量是翻修术术前计划中最重要的一步,对手术的成功至关重要。它的目的是对翻修植入假体的种类和型号以及是否采用ETO,支撑性植骨(strut graft)等做一个预判,从而帮助制订一个合理的重建方案。
人工髋关节翻修术的模板测量步骤与初次置换相同,首先测量髋臼侧,标记确定旋转中心后,然后再围绕旋转中心进行股骨侧模板测量。模板测量时应注意以骨缺损分型为指导选择合适类型的假体,其大小可用模板在X线片上重叠测量。以髋臼侧翻修最常用的多孔涂层的半球形髋臼杯为例,第一步将模板放置到X线片上,使髋臼杯获得最大骨性覆盖,若宿主骨与臼杯接触50%~60%,根据具体骨缺损情况可以选用骨小梁金属臼杯、髋臼支架结合结构性植骨、Cup-Cage结构、定制三翼臼杯等(详见第四章)。股骨柄的长度一般应越过任何股骨缺损(bypass defects),并超过该处股骨髓腔直径2~3倍的长度。对于广泛涂层股骨柄而言,其宽度(直径)应能满足与远端完整皮质骨的接触区域大于5cm,以提供充分的初始稳定。若担心强度不够,应考虑准备异体骨板,术中支撑性植骨(strut graft)以增强股骨强度,降低骨缺损部位的骨折风险。若所选假体长度大于15cm时,必须在侧位片上评估假体与股骨前弓匹配程度,以确定是否用一个弯柄而避免造成股骨骨折或穿孔。此外还应注意所选假体应该有适宜的颈长及偏心距,以尽量纠正双下肢不等长及优化外展肌功能,防止碰撞。(旋转中心的确定应根据下肢计划延长多长,旋转中心则应相应垂直提高多少来定;偏心距应在内旋15°的正位片上来确定,以抵消股骨前倾)。
术前X线测量评估时一个重要而又易被忽略的部分是对股骨畸形的评估。松动的股骨假体常伴有股骨重塑(remodelling)致内翻和后倾畸形,而术前模板测量有助于辨识股骨重塑。图1-3-7所示:用模板测量时,植入假体柄的远端部分应放于股骨髓腔中央,柄的外侧边界与股骨外侧皮质之间的位置关系可以对比出来。如果假体接触或位于股骨外侧皮质之外,则提示发生了股骨内翻重塑,此时就应该决定在术中显露时做ETO,否则术中扩髓时将会有股骨穿孔的风险,若自髓腔植入假体尺寸不合适,还可能导致骨折。
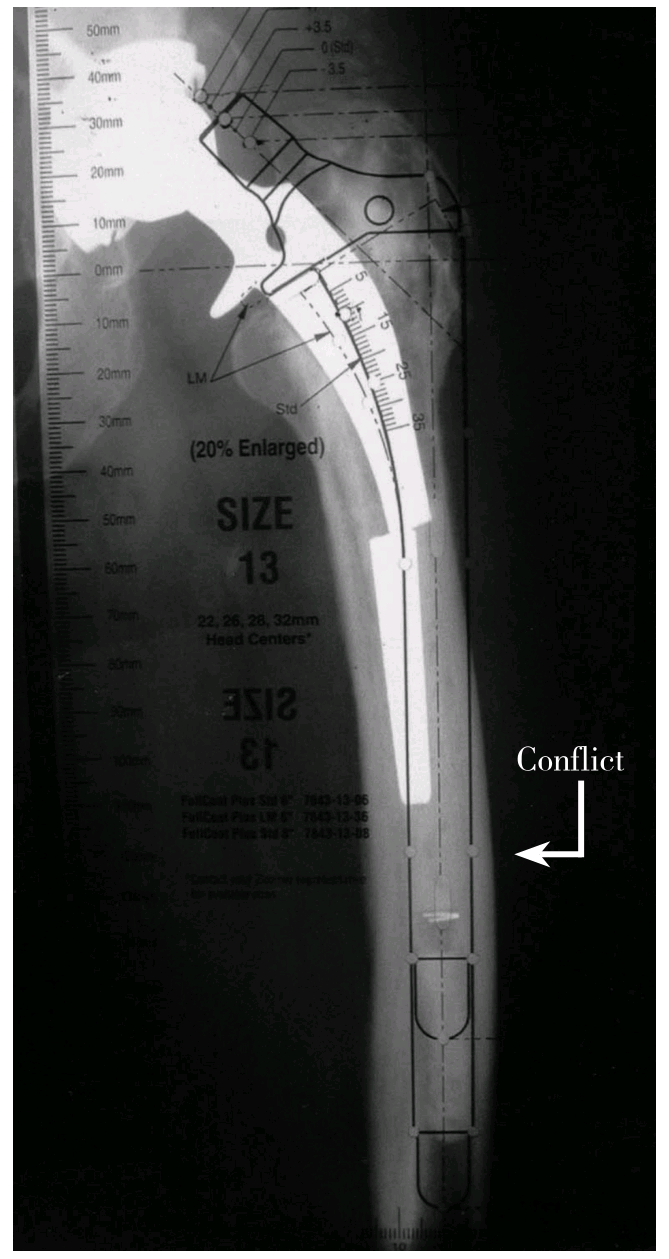
术前模板测量有助于辨识股骨重塑
大转子过度生长
大转子过度生长术前也应该确认,以预期假体拔出的困难,提醒注意术中去除该处多余骨质。因为如果大转子过度生长悬吊于柄外侧肩部上方,即使假体松动,拔出时也非常困难。
根据模板测量的结果必须准备大量的各种型号的假体配件和必要的器械,多数厂家提供专为翻修手术设计的成套假体配件,例如髋臼侧翻修时,经常由于严重的骨缺损而使用外径大于68mm超大号臼杯,即所谓的Jumbo cup(Jumbo cup泛指直径大的半圆形生物压配杯,其定义为男性的臼杯大于66mm,女性的臼杯大于62mm,或使用比初次置换臼杯大10mm以上的臼杯)。极少数情况下,由于骨缺损或股骨畸形非常严重,只能使用定制假体。需要强调的是由于翻修手术的复杂性,最终假体型号的确定要以术中假体取出后骨缺损的程度来定。术中骨缺损的程度常比术前评定分级要高(upgrade),尤其是伴有骨溶解或取出固定良好的假体时,因此手术医生需熟知各种重建方法,术前模板测量时,应预估可能发生的并发症,并相应制订几种应急方案,这就需要准备更多的器械与假体,这样会使术中的处理更为顺利。
治疗决策
多数患者术前主诉症状是疼痛、功能障碍,都与活动有关,如果该患者调整活动后症状减轻或消失,而患者的年龄、全身和局部情况并不非常适合进行翻修手术,则应该选择保守治疗,在疼痛的原因无法确定的情况下贸然行翻修手术,其结果将难以预料,如果术中出现并发症,患者的情况很容易变得比术前更糟;此外,功能性的问题很少需要翻修,如无痛性髋关节活动都减少或对无痛肢体进行延长等。对于有明确原因的症状,在决定翻修术前,需要对其潜在的风险和效益做一评估,而一旦明确了人工髋关节需要进行翻修,有效处理骨缺损,植入新的固定稳定的假体,解除疼痛并获得良好的功能是翻修的主要目标。需要特别指出的是,由于髋关节假体周围感染的翻修手术与因其他原因需行翻修术的患者治疗方案明显不同,因此一旦确定人工关节感染,选择具体治疗方案时必须考虑以下几个方面:①感染是表浅的还是深部的;②感染发生的时间;③患者自身条件对感染治疗效果的影响;④假体是否松动;⑤感染的致病菌(种类、毒力、对抗生素的敏感性);⑥医生的经验和技术水平;⑦患者的期望值和对关节功能的要求。


 京公网安备11010502051256号
京公网安备11010502051256号